Les dépenses de santé
Ce chapitre reprend en partie l'article paru dans la Revue de l'OFCE, n° 71, octobre 1999.
En 1997, la "consommation médicale totale" des Français représentait 9,8 % du PIB. Elle correspond à un poste important de dépenses, presque au même titre que l'alimentaire, l'habillement ou le transport. Elle est surtout caractérisée par une croissance forte en valeur, avec des taux d'accroissement de 5,3 % en moyenne annuelle sur la période 1987-1996. Cette croissance est bien supérieure à celle du revenu, ce qui conduit mécaniquement à une déformation de la structure des budgets en faveur des dépenses de santé; on note cependant un infléchissement de cette tendance sur les toutes dernières années avec des taux de croissance annuels ramenés autour de 2 % pour 1996 et 1997. Bien sûr, on retrouve cet accroissement - absolu et relatif - dans le fameux " trou de la Sécu ": comptablement, c'est le solde déficitaire de la branche maladie qui est, ces dernières années, responsable du déséquilibre des comptes de la protection sociale, avec, par exemple pour 1998, un écart de dépenses de 20 milliards par rapport aux prévisions de la loi de financement; cet écart n'est que partiellement compensé par l'excédent - tout provisoire - de la branche vieillesse, les deux autres postes et risques couverts, accidents du travail et allocations familiales, étant très faiblement déficitaires. Si l'on extrapolait mécaniquement les tendances de 1960 à 1997 du PIB (+ 4,2 % l'an) et des dépenses de santé (+8,5% l'an), on obtiendrait que les dépenses de santé des ménages représenteraient près de 30 % du PIB en 2025; ce qui, évidemment, ne manquerait pas de susciter quelques interrogations. Bien sûr, le ralentissement observé dans les années 1990 affaiblit déjà cet exercice naïf de prospective, mais on note que le ratio "dépenses de santé / PIB" continue de s'accroître dans les dernières années.
Micro-macroéconomie: les réformes tentées ou proposées
Il est convenu de faire remarquer que le point de départ formé par le système français est hybride: il se caractérise par une couverture presque totalement socialisée de la demande, confrontée à une offre en partie libérale; de même, il mélange des caractéristiques beveridgiennes (médecine publique, financée par l'impôt) à des caractéristiques bismarkiennes (médecine, souvent privée, avec un système d'assurance financé par cotisations).
Ces aspects hybrides sont cependant partagés aujourd'hui par un bon nombre de pays, qui, d'une façon ou d'une autre, ont dû amender leur conception originale des systèmes de santé, en s'empruntant mutuellement les solutions qui semblaient fonctionner.
Jusqu'au plan Juppé, on peut caractériser les réformes par deux grands traits: des mesures visant à couvrir a posteriori les besoins de financement du secteur (CSG); l'extension de la pratique des co-paiements, qui d'ailleurs participe du premier objectif, tout en cherchant, au fond, à modérer la demande grâce à l'internalisation par les patients d'une partie du prix des actes. Il semble que ce type de mesures soit arrivé au bout de ses effets. En premier lieu, argument pratique, la demande est relativement peu sensible au prix payé, ce d'autant plus que les mutuelles complètent et neutralisent le ticket modérateur. Le graphique X.1 montre l'absence totale de réaction du trend des dépenses de santé au taux de prise en charge collective des dépenses.
De plus, une trop faible prise en charge collective des dépenses de santé peut aller à l'encontre des objectifs d'équité admis par le corps social. Trop recourir au co-paiement revient à renvoyer l'assurance santé sur le secteur privé, avec tous les risques et les imperfections classiquement évoqués: anti-sélection des hauts risques, défauts d'assurance pour les plus pauvres.
GRAPHIQUE X.1. - DÉPENSE DE SANTÉ ET TAUX DE PRISE EN CHARGE
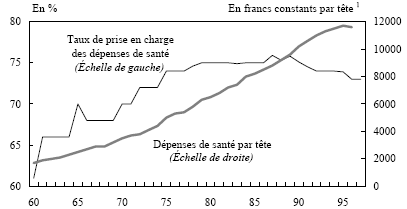
1. L'indice de prix utilisé est spécifique à la consommation de santé; il est en base 1990=100.
Source: Éco-Santé OCDE 98.
Le plan Juppé (avec une partie des mesures Rocard puis Veil sur les références médicales opposables) semblait inaugurer une nouvelle ère dans le contrôle de la dépense de santé: était plutôt recherchée une mutation qualitative du secteur, avec une responsabilisation plus grande de la profession médicale dans la gestion de la dépense. Les réformes appliquées plus récemment encore, telles que le pouvoir de substitution du pharmacien vers les médicaments génériques moins coûteux, vont dans le même sens. Ces mesures n'ont pas donné les résultats attendus; il est encore trop tôt pour évaluer l'effet de la substitution vers les génériques; mais les réformes se sont surtout heurtées à de profondes résistances de la part des professionnels du secteur, qui n'ont pas accepté d'être rendus responsables financièrement des dérives budgétaires de la communauté.
On voit bien le type de questions auxquelles le législateur est confronté: il faudrait savoir si, oui ou non, la dérive est bien imputable aux soignants. L'arrière-plan théorique d'une telle affirmation est la thèse de la demande induite, selon laquelle la demande de santé serait suscitée artificiellement par les offreurs eux-mêmes, plutôt que par un réel besoin de soins de santé de la population. On dispose de quelques résultats: en données internationales, l'analyse économétrique met bien en évidence un effet de "demande induite", mais la relation doit être croisée avec d'autres critères institutionnels (l'existence d'un paiement à l'acte, par exemple, qui permet aux médecins d'ajuster les volumes).
Le "plan Johanet", plan d'économies proposé par la Caisse nationale d'assurance maladie (CNAM), se résume ainsi:
TABLEAU X.1. - PLAN D'ÉCONOMIES DE LA CNAM EN 1999
En milliards de francs

Note : En outre, une fois obtenu cet ajustement de 62 milliards, le rapport prévoit que le total de la dépense devra augmenter au rythme annuel de 1,1 % en volume.
1. Dont divers.
Source : CNAM (1999), Conseil d'administration du 12 juillet 1999.
Les mesures sont d'une ampleur sans précédent - 60 milliards d'économies au lieu de 10 milliards pour le plan Juppé -, et renvoient l'essentiel de la charge de l'ajustement sur le seul secteur quantitativement contrôlable: le secteur public hospitalier. Il faut néanmoins atténuer ce diagnostic par deux éléments: d'une part, associé aux restrictions administratives, le plan Johanet retient à nouveau la technique des co-paiements croissants sélectifs (sans doute avec l'idée d'orienter structurellement la consommation de santé vers le nécessaire plutôt que le superflu, vers les médicaments génériques plutôt que les marques historiques); d'autre part la modalité "financer les hôpitaux au coût par pathologie " relève, en principe, de la réforme qualitative, puisqu'il s'agit de rémunérer l'hôpital sur la base de ses activités détaillées, créant ainsi une concurrence fictive entre les services, avec un prix donné pour chaque groupe thérapeutique. On peut néanmoins se demander si cette dernière mesure ne cache pas, de fait, de nouvelles restrictions quantitatives; comment, sinon, prévoir le chiffre considérable de 30 milliards d'économies ?
La logique économique du rationnement
La question, microéconomique, de la "réponse " du secteur aux contraintes administratives mérite d'être posée. On peut en effet anticiper des réactions diverses, cherchant à neutraliser la réforme.
L'hôpital est soumis à des contrôles, tant sur les quantités que sur les prix. Reste donc la qualité comme variable d'ajustement pour maintenir les rentes. On peut évoquer le risque de surclassement des malades associé au mécanisme du paiement à la pathologie: pour tout cas litigieux, on préférera évidemment classer le malade dans le groupe homogène le plus rémunérateur. Cette stratégie a déjà été observée dans le milieu médical hospitalier aux États-Unis, d'autant qu'il reste possible de classer les malades les plus lourds dans une catégorie "hors groupe", qui autorise alors les dépassements.
L'autre crainte, finalement plus grave dans ses conséquences, est un ajustement réel et non plus seulement comptable ou classificatoire. Devant les restrictions de moyens - surtout lorsque les sous-effectifs sont importants -, les professionnels de l'hôpital peuvent revoir à la baisse la qualité de leurs services: absence de certaines précautions thérapeutiques jugées trop coûteuses, files d'attente, démotivation, etc.
De fait, de telles réformes, pour qu'elles soient appliquées et réussissent, exigent un redéploiement important de la carte hospitalière (compenser les sous-effectifs d'ici par les sureffectifs de là), avec une politique du personnel précise et attentive; les soignants doivent être formés à des comportements souvent culturellement nouveaux pour eux, comme gérer la rareté et les contraintes budgétaires dures.
Les mesures sur le secteur ambulatoire sont, de même, susceptibles de neutralisation. Pour l'instant, la réforme envisage une diminution du prix des actes et un contrôle plafonné de leur masse. Ceci laisse une marge de manœuvre sur les quantités, le nombre de visites, et/ou sur la qualité. L'augmentation du nombre des actes, il faut le remarquer, a toujours été le mode de réaction privilégié de la médecine de ville. L'amélioration de la conjoncture renforce ce pronostic dans la mesure où, de la part des soignants comme des patients, les contraintes financières se détendent, ou sont perçues comme se détendant.
Enfin, comment vont réagir les ménages à un contingentement de leur consommation de soins ? Un plan de contrôle qui repose sur un taux d'accroissement de la dépense identique ou inférieur à celui du PIB est-il a priori fondé en théorie du bien-être ? L'analyse économique dirait plutôt non. Elle expose que, pour un certain type de biens, l'augmentation des revenus s'accompagne mécaniquement d'une déformation de la structure des budgets en faveur de ces biens, avec des taux d'accroissement supérieurs au revenu: ce sont les biens supérieurs, dont l'élasticité par rapport au revenuest supérieure à 1. Or, la santé est un attribut de l'enrichissement; pour des raisons intrinsèques aux choix des agents, sa quantité consommée semble devoir augmenter de façon plus que proportionnelle, au moins dans cette phase contemporaine de l'histoire du développement humain.
Il faut remarquer toutefois que les études économétriques qui testent la nature supérieure, ou non, du bien santé ne sont pas unanimes. L'introduction d'un vecteur de variables explicatives d'ordre institutionnel (composé, entre autres,d'une variable pour l'existence d'un système de paiement à l'acte) permet de nuancer le diagnostic: l'élasticité revenu de la santé passe ainsi de 1,74 à 0,75. Autrement dit, la consommation médicale ne serait "supérieure" que dans la mesure où l'organisation institutionnelle des systèmes de santé le susciterait; la mécanique de la demande induite est, une nouvelle fois, incriminée. Spécificité économétrique forte de la France, un effet "prix relatifs" explique une partie importante de l'augmentation en volume des dépenses; de fait, en France, le prix des soins relativement à l'indice général des prix baisse - sous l'effet du contrôle administratif du prix des actes - et provoque un effet de substitution en faveur des consommations de santé, effet sans doute entretenu par les soignants qui compensent la baisse de leurs tarifs par l'augmentation des volumes. Au total des études, force est de constater que l'élasticité-revenu apparaît bien toujours supérieure à l'unité lorsque l'on s'en tient à des relations brutes.
On peut donc raisonnablement penser que le plan de contingentement sera mal accepté par les patients eux-mêmes; et ce, même en tant que cotisants, en supposant qu'ils intègrent bien, hors de toute illusion fiscale, les conséquences socialisées de leurs dépenses sur leur pouvoir d'achat. De leur côté aussi, des comportements de neutralisation sont donc à envisager: fraudes et collusion avec les professionnels de santé; reports sur le système privé d'assurance santé (mutuelles et assurances), avec les inégalités d'accès que cela suppose; interventions politiques pour faire capoter la réforme.
Trois interrogations
En conclusion, les questions suivantes doivent être évoquées:
1/ La "mesurabilité" des performances des système de santé les plus "coûteux" (en pourcentage du PIB) donnent-ils en retour un état de santé supérieur des populations ? Une bonne part des lacunes de la décision politique en économie de la santé provient du fait que, dans le domaine, on ne dispose que de peu d'outils fiables disponibles pour une mesure des performances d'un système. Les évaluations de marché sont généralement peu pertinentes; elle sont entravées par les défauts informationnels sur la qualité du produit fourni. Les évaluations qui s'inspirent du marché (concurrence par comparaison) doivent être, elles aussi, attentives à ces déficiences et, surtout, prendre garde à ne pas tomber à leur tour dans le défaut principal de l'évaluation marchande: un raccourcissement myope de l'horizon temporel des décisions. Les arbitrages curatif-préventif en sont un exemple; le financement de la recherche clinique, un autre; l'ajustement par la qualité est un risque.
2/ La "réformabilité " du système: les plans de réforme sont contraints par une donnée historique: le poids économique et politique des professionnels de santé et leur propension - parfois légitime - à résister aux réformes. Qu'on le veuille ou non, cette contrainte est une composante du choix des réformes, de leur structuration dans l'espace et dans le temps. Le premier point formulé plus haut interagit avec celui-ci: il est d'autant plus difficile de faire accepter un plan de réforme qu'on ne dispose pas d'outils d'évaluation indiscutables des effets de la réforme et qu'on doit s'en remettre, pour une large part, à des dires d'experts nécessairement subjectifs, voire parfois contradictoires.
3/ La "souhaitabilité" sociale des réformes: enfin du côté de la demande, le législateur doit, bien sûr, s'interroger sur la nature du bien. Le bien santé est-il "supérieur" ? Est-il même légitime de le faire ressortir du choix individuel, ou bien doit-il être traité comme une composante du choix social et/ou de l'intégrité de la personne humaine, ce qui implique une attention particulière à la bonne répartition du bien, plutôt qu'à son allocation optimisée ? Bien sûr, les deux ne sont pas incompatibles, mais dans le cas d'un conflit, la dimension collective du bien devrait alors primer ses dimensions purement économiques.
Bibliographie
CNAM(ts), Conseil d'administration, "Des soins de qualité pour tous, Refonder le système de soins", Caisse nationale d'assurance maladie, 12 juillet 1999.
GERDTHAM U.G., JONSSON B., MACFARLAN M., et OXLEY H., "Les déterminants des dépenses de santé dans les pays de l'OCDE", Économie de la Santé, Trajectoires du Futur, INSEE Méthode, 1997.
MOUGEOT M., Régulation du système de santé, Conseil d'analyse économique, La Documentation française, Paris, 1999.


